体外受精とは?対象者や治療方法・手順、成功率について
不妊症の検査・治療
不妊治療の中で最も妊娠率が高い方法が体外受精(顕微授精)です。 体外受精と聞くと人工的なイメージを抱くかもしれませんが、そのようなことはなく、妊娠の過程のうち受精だけを女性の体の外で行うだけで、あとは自然妊娠と同じです。 2018年のデータでは16人に1人が体外受精で生まれており、その数は年々増加していると言われています。 数年前に比べると決して珍しい治療ではなくなった体外受精ですが、これから体外受精を検討されるご夫婦にとっては、やはりまだよくわからない部分が多いと思います。 そこで、ここでは体外受精の対象、方法、成功率についてご紹介します。
体外受精とは
体外受精とは膣から針を刺して【卵巣から卵子を取り出し】、【その卵子と精子を体外で受精させ】、【その受精卵を妊娠しやすい時期に子宮に戻す】治療法のことです。タイミング療法や人工授精といった他の不妊治療に比べて高い妊娠率が期待できます。
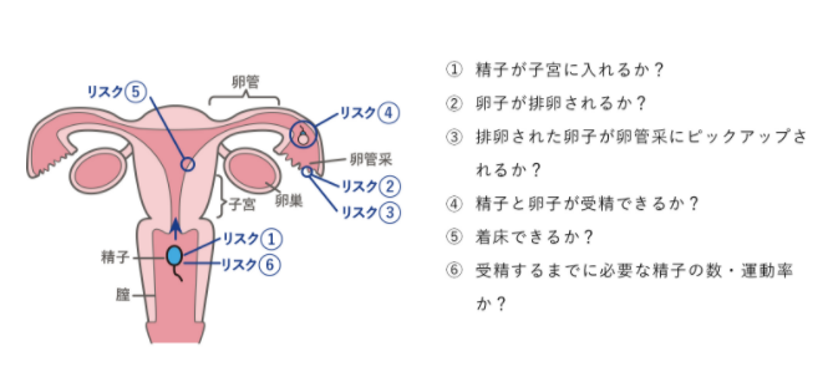
なぜ妊娠率が高いかというと、受精までの道のりをショートカットすることができるためです。妊娠の為には以下の図の①~⑥のリスクを全て回避しなければいけません。タイミング療法ではすべてのリスクを避けることができず、人工授精の場合は①のみ回避できますが後はタイミング療法と同じです。一方で体外受精の場合は①~④までのリスクを回避することができるため、妊娠率は高くなります。
体外受精の対象になる方
体外受精は不妊治療の中でも特に妊娠率が高い方法で、タイミング法や人工授精では妊娠が難しい場合に行われるほか、状況によっては最初から体外受精が適用されることもあります。以下のような場合に体外受精が適しています。
- タイミング法や人工授精を3~6回試しても妊娠しない
- 卵管が詰まっている
- 多のう胞性卵巣(PCOS)や子宮内膜症がある
- 35歳以上の女性
- 精子の数が少ない、運動性が低い
卵管性不妊
卵管性不妊とは、卵巣と子宮を結ぶパイプとなる卵管に本来あるべき妊娠するための機能が失われている状態を言います。原因としては、細菌感染などにより卵管がふさがったり(卵管閉塞)、狭くなる(卵管狭窄)ことが挙げられます。卵管の内部だけの問題の場合は卵管鏡下卵管形成術FTという手術を受け、問題部位を広く押し広げることで自然妊娠する可能性もあります。
しかし、卵管が周囲の臓器と癒着して動かなくなっている場合は卵管を使わずに妊娠できる方法として体外受精を選択します。
男性不妊症(乏精子症)
男性不妊症とは、自然妊娠するために必要な精子の数や運動率の条件を満たしていない状態を言います。WHOでは自然妊娠に必要な精子濃度を1500万/ml以上、運動率40%以上としておりそれを下回ると体内での受精は困難なため体外受精が必要になります。 造精機能障害(精子をつくる機能に障害)がみられる場合には薬剤やサプリによる治療や生活習慣の見直し、又は造精機能障害を引き起こす精索静脈瘤を治療することによって精液所見が改善される可能性がありますので男性不妊外来(泌尿器科)に相談してみましょう。
免疫性不妊
免疫性不妊症とは、女性の体内に精子の運動性や受精能力を損ってしまう抗精子抗体ができている状態を言います。抗精子抗体の値によって人工授精でも妊娠が期待できる場合もありますが、多くは体外受精や顕微授精の適用となります。
原因不明不妊症
どんなに検査をしても原因がわからないことがあります。これは原因がないのではなく、今ある検査では明らかにできない原因が潜んでいるということです。
考えられる要因として卵子あるいは精子の質(正常に受精し育つ機能が備わっていること)が低下していることがあげられます。この原因は加齢によるものとされています。タイミング療法や人工授精を何度行っても妊娠に至らない場合は、体外受精を検討されることをおすすめします。
体外受精の治療方法と流れについて
体外受精は卵子を女性の身体から取り出す「採卵」と、取り出した卵子を受精させその受精卵を子宮に戻す「胚移植」に分けられます。
まず、採卵の前に排卵誘発を行います。排卵誘発とは卵胞を排卵直前まで十分に成長させるために経口薬や注射でホルモンを補うことです。
通常、排卵できる卵子は1周期に1個だけですが、排卵誘発を行うことによって複数の卵子が受精機能を備えた状態まで育つことができます。卵胞が排卵寸前の状態になったら手術で卵子を採取します。
採取した卵子はその日のうちに精子と受精させ数日間培養します。ここまでが採卵の流れとなります。
そして、胚という状態まで成長した受精卵を子宮に戻します。これが胚移植です。胚移植をして10日前後たったら妊娠しているかどうかを採血検査で確認します。
この採卵と胚移植を合わせて体外受精といいます。
STEP1.排卵誘発(生理開始3 日目~10 日目頃まで)
排卵誘発とは、排卵誘発剤を使って必要なホルモンを補い卵胞を育てることです。
排卵誘発の方法には、「完全自然排卵周期」、「低刺激」、「中刺激」、「高刺激」などがあり皆様それぞれに異なる卵巣予備能力などを考慮して使い分けます。排卵誘発に使う薬は経口薬を使うことも出来ますが、この場合「低刺激」と呼ばれる誘発方法となり、育つ卵胞は少なくなります。一方「中刺激」や「高刺激」と呼ばれる誘発方法だと育つ卵胞の数は多くなりますが、誘発剤は注射によって投与する必要があります。
同じ方法でも使用薬品や単位量、投与のタイミングを変えることでバリエーションは多岐に渡ります。基本的に月経2・3日目のホルモン検査数値を元に医師が選択決定しますが、患者様側に希望の排卵誘発方法がある場合は医師までご相談ください。
STEP2.LH サージ誘起(生理開始9日目~13日目)
採卵時に卵子を成熟させ受精能力を持たせるためには、LHサージが必要です。当院では注射と点鼻薬で、採卵の2日前に行います。
STEP3.採卵
採卵は排卵直前に卵巣から卵子を外に取り出す手術です。
経膣超音波で卵胞の位置を確認しながら、超音波の横につけたガイドを通して細い針を腟から刺し、卵胞に到達させると卵胞液とともに卵子を吸引し回収します。そのためお腹に傷が付くということは一切ありません。
当院では基本「静脈麻酔」をして採卵手術を行うため眠っている間に採卵は終了します。そのため痛みを感じることはほとんどありません。
※無麻酔を選択することもできます。
STEP4.受精(採卵日当日)
受精方法は、精子や卵子の状態に合わせて選択できるように5通りあります。それぞれにメリットとデメリットがあり、また費用も異なります。最終的な受精方法の決定は、採卵当日の卵子と当日使用予定の精子所見 を確認した上で、患者様と医師との相談で決定されます。
STEP5.培養(採卵から1日後〜6日後)
なぜ培養を行なうのか
自然妊娠と同じ状態を作るためです。自然では妊娠できる力が備わった受精卵が5日後に子宮に移動し着床します。体外受精でも同様に受精から5日間培養をして成長する力が備わった卵なのかどうかを選別します。この時、人為的な操作は加えません。
培養状況を知ることはできるのか?
胚(受精卵)の培養状況を確認する方法は4通りあります。(重複可)
①医師から説明を受ける… 再診予約をお取りください。
②スタッフから説明を受ける…IVFふり返り相談をご予約ください。1採卵1回30分無料です。
③メール報告を希望する 患者様には培養状況をメール配信しています。メールは採卵翌日、 採卵から3日後、採卵から6日後の3回行います。
④タイムラプスエンブリオモニタリングシステムにて胚の発育過程を動画で観察
STEP6.胚移植(採卵から2日後~5日後)
胚移植で行なうこと
胚移植では着床できる状態まで育った受精卵を着床しやすい時期に子宮へ戻します。
胚移植の方法
胚移植の方法は大きく分けて以下の4つがあります。一般的に妊娠率は④が最も高く流産率も低いです。ただし、この状態まで培養できない場合はそれ以外を選択することもあります。
| 初期胚(受精から2-3日目の胚) | 胚盤胞(受精から5日目の胚) | |
|---|---|---|
| 新鮮胚(受精卵を凍結せず、採卵した周期に胚移植も行う) | ①新鮮初期胚移植 | ②新鮮胚盤胞移植 |
| 凍結胚(受精卵を一度凍結して採卵とは別の周期で胚移植する) | ③凍結初期胚移植 | ④凍結胚盤胞移植 |
新鮮胚移植と凍結融解胚移植ってどう違うの?
新鮮胚移植とは採卵の周期に胚移植を行う方法のことです。妊娠率が凍結融解胚移植に比べて低く、卵巣の腫れ、採卵による黄体機能不全、卵巣過剰刺激症候群(OHSS)を発症のリスクなどがあるためにお勧めしておりません。
凍結融解胚移植では、採卵をした周期には胚移植せずに受精卵は凍結保存します。そして採卵の翌月以降で胚移植予定日に合わせて融解し、融解した胚を移植します。採卵と別の周期に胚移植することで、着床しやすい子宮環境を整えることができるため、妊娠率が高く、流産率は低くなります。
胚移植をサポートする「レーザーアシステッドハッチング」とは?
LAH(レーザーアシステッドハッチング)とは、胚(受精卵)が着床できるよう透明帯から脱出するのをアシストする方法です。凍結胚盤胞移植は妊娠率が高い反面、凍結することで透明体が固くなる場合があるためそれを除外するための方法です。
妊娠率を上げるための方法
胚移植では、妊娠率を上げるために様々なオプショナル治療があります。
*下の図(移植オプション図)
| 名称 | 成績 |
|---|---|
| SEET法 | 妊娠率 6.1% 増 流産率有意差無 |
| 子宮内膜スクラッチ | 妊娠率 3.0% 増 流産率13.3%減 |
| 月経血ERP | 妊娠率 16.3% 増 流産率 32.4% 減 |
| 臍帯ERP | 妊娠率 7.6% 増 流産率 11.7% 減 |
| ヒアルロン酸培養液 | 妊娠率 18.6% 増 流産率 25.9% 減 |
| GM-CSF培養液 | 妊娠率有意差無 流産率 10.0% 減 |
| 着床鍼灸 | 妊娠率 11.2% 増 流産率 5.1% 減 |
STEP7.妊娠判定(採卵から約2週間後)
胚移植から約11日後〜12日後に採血を行い、血中hCGというホルモン値によって判定します。より早い時期の検査を希望する場合は、移植後7日以降から行えますのでスタッフにお申し付けください。
陽性の場合:妊娠8週くらいまで通院いただいたのち、ご希望の分娩施設宛に紹介状をお書きしてご卒業です。早めにご転院を希望される場合はスタッフまでお知らせください。ご希望により胎児の心拍確認後は看護師による「よちよちママ相談」を無料でお受けいただけます。
陰性の場合:今回の体外受精や今後の治療についてゆっくりご相談いただけます。「IVFふり返り相談」(1採卵1回無料)をご予約ください。心理的なサポートは「心理カウンセリング」(¥3,300税込/¥3,850税込)をご予約ください。また、「着床不全外来」を受診し着床に関する相談や検査をすることも出来ます。
妊娠継続に至らなかった場合:胎のう確認後の流産の場合は、臨床心理士の無料のサポートを受けられます。
体外受精による成功率はどのくらいなのか
何回目で妊娠する人が多いのか
当院における、体外受精成功者の平均胚移植回数は1.9回です。年齢が若いほど早く妊娠する傾向があります。34歳までの女性の場合、胚移植3回目までに80%の方が妊娠されます。35~39歳ですと胚移植4回目までに75%の方が妊娠されます。40歳以上になると妊娠までは複数回の胚移植を行うことが予想されます。女性は年齢と共に妊娠率が低下するため治療が長期化するためです。
体外受精による妊娠率はどのくらいなのか
日本における体外受精の妊娠率は医療機関によって差があるのが実状です。当院は全国平均よりも高い妊娠率を維持しています。
※これらの成功率は医療機関や個人によって差がありますので、担当医を都度相談しながら治療を進めてください。
不妊治療の現状や成功率について詳しくは「不妊治療の現状と成功率 | 成功へ導くためのポイントを紹介」をチェックしてください。
以上、体外受精の対象、方法、成功率について解説しました。
なかなか聞きなれない言葉が多く、最初は体外受精に踏み切るにはハードルが高く感じられるかもしれません。
はらメディカルクリニックでは月に1回体外受精説明会を行っております。そこでは個別の相談も可能ですので、体外受精でお悩みの方はぜひご参加いただければと思います。

